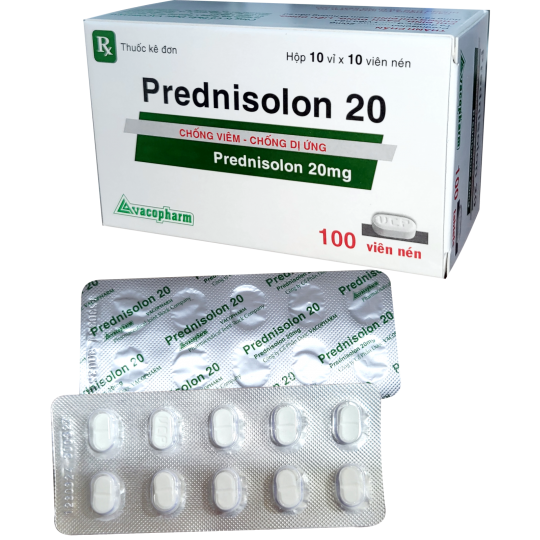
PREDNISOLON 20
PREDNISOLON 20
-
0
-
Liên hệ
-
1509
- Thông tin sản phẩm
- Bình luận
Thành phần
Prednisolon 20 mg
Chỉ định
Prednisolon được chỉ định khi cần đến tác dụng chống viêm, chống dị ứng và ức chế miễn dịch:
Dị ứng và sốc phản vệ: Hen phế quản, phản ứng quá mẫn với thuốc, bệnh huyết thanh, phù mạch, phản vệ, không đáp ứng với điều trị thông thường.
Viêm động mạch/bệnh thể keo: Viêm động mạch tế bào khổng lồ/đau đa cơ do thấp khớp, bệnh mô liên kết, viêm nút quanh động mạch/viêm đa động mạch nút, viêm đa cơ.
Bệnh máu: Thiếu máu tan máu tự miễn, bệnh bạch cầu (cấp tính và mạn tính), ung thư hạch, đa u tủy, ban xuất huyết giảm tiểu cầu vô căn.
Bệnh tim mạch: Hội chứng sau nhồi máu cơ tim, sốt thấp khớp với viêm cơ tim nặng.
Bệnh nội tiết: Suy vỏ thượng thận nguyên phát hoặc thứ phát, tăng sản thượng thận bẩm sinh.
Bệnh đường tiêu hóa: Bệnh Crohn, viêm loét đại tràng, hội chứng celiac dai dẳng (bệnh celiac không đáp ứng với không gluten), viêm gan mạn tính tự miễn, bệnh đa hệ thống ảnh hưởng đến gan, viêm phúc mạc mật.
Tăng calci huyết: Bệnh sarcoid, thừa vitamin D.
Nhiễm trùng (với hóa trị liệu thích hợp): Nhiễm giun sán, phản ứng Herxheimer, tăng bạch cầu đơn nhân nhiễm trùng, lao kê, viêm tinh hoàn do quai bị (người lớn), viêm màng não do lao, bệnh rickettsia.
Bệnh về cơ: Viêm đa cơ, viêm da cơ.
Bệnh về thần kinh: Chứng co thắt ở trẻ sơ sinh, hội chứng Shy-Drager, viêm đa dây thần kinh hủy myelin bán cấp.
Bệnh ở mắt: Viêm củng mạc, viêm màng bồ đào sau, viêm mạch máu võng mạc, giả u trong hốc mắt, viêm động mạch tế bào khổng lồ, bệnh mắt Graves ác tính.
Bệnh ở thận: Viêm thận do lupus ban đỏ, viêm thận kẽ cấp tính, viêm cầu thận tổn thương tối thiểu, hội chứng thận hư.
Bệnh đường hô hấp: Viêm phổi dị ứng, hen suyễn, hen suyễn nghề nghiệp, nhiễm aspergillus ở phổi, xơ phổi, viêm phế nang phổi, hít phải dị vật, hít phải dịch dạ dày, sarcoid phổi, bệnh phổi do thuốc, hội chứng suy hô hấp ở người lớn, viêm thanh quản co thắt, lao phổi bùng phát hoặc lan tỏa khi sử dụng đồng thời với hóa trị liệu chống lao thích hợp.
Bệnh về khớp: Viêm khớp dạng thấp, đau đa cơ do thấp khớp, viêm khớp mạn tính ở trẻ vị thành niên, lupus ban đỏ hệ thống, bệnh mô liên kết hỗn hợp.
Bệnh về da: Pemphigus, viêm da cơ, viêm da bóng nước, lupus ban đỏ hệ thống, viêm da mủ hoại thư.
Các bệnh khác: Bệnh sarcoidosis, chứng tăng thân nhiệt, hội chứng Behçets, ức chế miễn dịch trong cấy ghép nội tạng.
QUY CÁCH ĐÓNG GÓI
Hộp 10 vỉ x 10 viên
DẠNG BÀO CHẾ
Viên nén
CÁCH DÙNG, LIỀU DÙNG
Dùng liều thấp nhất có hiệu quả trong thời gian tối thiểu. Uống sau bữa ăn để giảm nguy cơ kích ứng dạ dày.
Liều ban đầu có thể thay đổi từ 5mg đến 60mg mỗi ngày chia làm nhiều lần, dùng một liều duy nhất vào buổi
sáng sau bữa ăn sáng hoặc liều gấp đôi cách ngày.
Liều ban đầu nên được điều chỉnh cho đến khi đạt được đáp ứng lâm sàng mong muốn. Nên giảm dần liều cho đến khi đạt được liều thấp nhất để duy trì đáp ứng lâm sàng. Theo khuyến cáo, liều hàng ngày nên giảm 2,5 - 5mg mỗi hai đến năm ngày cho đến khi đạt được liều duy trì thấp nhất và không nên vượt quá 10mg mỗi ngày. Sử dụng liều thấp nhất có hiệu quả sẽ làm giảm các tác dụng không mong muốn.
Cần đặc biệt thận trọng ở những bệnh nhân đã dùng liều cao hơn 7,5mg prednisolon mỗi ngày hoặc tương đương trong hơn 3 tuần, do có nguy cơ ức chế trục dưới đồi-tuyến yên-thượng thận (HPA) cao. Việc giảm liều phụ thuộc vào nguy cơ tái phát của bệnh. Sau khi điều trị kéo dài, việc giảm liều dưới 7,5mg nên thận trọng.
Có thể ngừng corticosteroid toàn thân nếu thời gian điều trị dưới 3 tuần và bệnh không có khả năng tái phát. Nếu ngừng thuốc ở bệnh nhân dùng liều 40mg prednisolon hàng ngày và thời gian điều trị dưới 3 tuần thì không có khả năng ức chế trục HPA.
Ở những bệnh nhân sau, nên cân nhắc việc ngừng dần dần corticosteroid toàn thân dù thời gian dùng thuốc ít hơn hay nhiều hơn 3 tuần:
• Bệnh nhân đã dùng nhiều lần corticosteroid toàn thân, đặc biệt nếu dùng hơn 3 tuần.
• Khi có chỉ định dùng thời gian ngắn trong vòng một năm sau khi ngừng điều trị dài hạn (vài tháng hoặc nhiều năm).
• Những bệnh nhân có khả năng bị suy vỏ thượng thận ngoài liệu pháp corticosteroid ngoại sinh.
• Bệnh nhân đang dùng liều corticosteroid toàn thân lớn hơn 40mg prednisolon mỗi ngày (hoặc tương đương).
• Bệnh nhân dùng liều liên tục vào buổi tối.
Trong thời gian điều trị kéo dài, có thể cần tạm thời tăng liều trong thời gian căng thẳng hoặc trong các đợt cấp của bệnh. Nếu không có đáp ứng lâm sàng với prednisolon, nên ngừng thuốc dần dần và chuyển bệnh nhân sang liệu pháp thay thế khác.
Chế độ liều ngắt quãng: 1 liều duy nhất buổi sáng vào các ngày xen kẽ hoặc cách nhau xa hơn là liệu pháp có thể chấp nhận được đối với 1 số bệnh nhân. Khi đó, mức độ ức chế tuyến yên-thượng thận có thể được giảm thiểu.
Hướng dẫn liều cụ thể
Bệnh cấp tính hoặc bệnh nặng có thể khởi đầu dùng liều cao, sau giảm xuống liều duy trì thấp nhất có hiệu quả. Giảm liều không được vượt quá 5-7,5mg mỗi ngày trong thời gian điều trị mạn tính.
Dị ứng và rối loạn da: Liều khởi đầu là 5-15mg mỗi ngày.
Bệnh thể keo: Liều khởi đầu là 20-30mg mỗi ngày. Những người có các triệu chứng nghiêm trọng hơn có thể yêu cầu liều cao hơn.
Viêm khớp dạng thấp: Liều khởi đầu là 10-15mg mỗi ngày. Liều duy trì hàng ngày thấp nhất phù hợp với giảm triệu chứng dung nạp được khuyến cáo.
Rối loạn máu và u lympho: Liều khởi đầu là 15-60mg mỗi ngày và giảm liều sau khi có đáp ứng lâm sàng. Có thể dùng liều cao hơn để làm giảm bệnh bạch cầu cấp tính.
Đối tượng đặc biệt
Người cao tuổi: Đặc biệt thận trọng nếu dùng lâu dài do các tác dụng không mong muốn của corticosteroid thường gặp hơn ở người cao tuổi.
Trẻ em: Phải dựa vào tình trạng của bệnh và đáp ứng của người bệnh. Sau khi đã đạt được đáp ứng mong muốn, cần phải giảm liều dần dần tới mức vẫn duy trì được đáp ứng lâm sàng. Phải liên tục theo dõi người bệnh để điều chỉnh liều khi cần.
CHỐNG CHỈ ĐỊNH
Quá mẫn với prednisolon hoặc bất kỳ thành phần của thuốc.
Nhiễm nấm toàn thân.
Đang dùng vaccin virus sống hoặc giảm độc lực (khi dùng những liều corticoid gây ức chế miễn dịch).
Nhiễm khuẩn toàn thân trừ khi sử dụng liệu pháp điều trị nhiễm khuẩn đặc hiệu, Herpes simplex ở mắt vì có thể gây thủng giác mạc.
ĐẶC TÍNH DƯỢC LỰC HỌC
Prednisolon là một steroid vỏ thượng thận tổng hợp với các đặc tính chủ yếu của một glucocorticoid. Một số đặc tính này tạo ra tác dụng sinh lý của glucocorticoid nội sinh. Các tác dụng của prednisolon là do đặc tính glucocorticoid bao gồm: Tăng tổng hợp glycogen, tăng trữ glycogen ở gan, ức chế sử dụng glucose, đối kháng hoạt tính của insulin, tăng dị hóa protein dẫn tới cân bằng nitrogen âm tính, phân phối lại chất béo trong cơ thể, tăng hủy lipid, tăng tốc độ lọc cầu thận dẫn đến tăng thải trừ urat trong nước tiểu (bài tiết creatinin không thay đổi), giảm hấp thu calci ở ruột và tăng thải trừ calci qua thận. Prednisolon làm giảm bạch cầu ưa acid và tế bào lympho nhưng kích thích tạo hồng cầu ở tủy xương và bạch cầu đa nhân trung tính. Ở liều sinh lý, các corticosteroid dùng để thay thế sự thiếu hụt hormon nội sinh.
Các tác dụng khác của glucocorticoid chỉ có được khi dùng các liều điều trị cao hơn liều sinh lý (liều dược lý). Ở các liều này, thuốc được dùng cho cả mục đích điều trị và chẩn đoán, do khả năng ức chế sự bài tiết bình thường của các hormon thượng thận. Ở các liều dược lý, glucocorticoid có tác dụng chống viêm, ức chế miễn dịch và tác dụng lên hệ thống máu và lymphô, dùng để điều trị tạm thời trong nhiều bệnh khác nhau.
Prednisolon ức chế quá trình viêm (phù, lắng đọng fibrin, giãn mao mạch, di chuyển bạch cầu và đại thực bào vào ổ viêm) và giai đoạn sau của lành sẹo vết thương (tăng sinh mao mạch, lắng đọng colagen, hình thành sẹo). Cơ chế chống viêm: ổn định màng lysosom của bạch cầu, ngăn cản giải phóng các hydrolase acid phá hủy từ bạch cầu, ức chế tập trung đại thực bào tại ổ viêm, làm giảm kết dính bạch cầu với nội mô mao mạch, làm giảm tính thấm thành mạch và hình thành phù, giảm thành phần bổ thể, đối kháng với hoạt tính của histamin và giải phóng kinin, giảm tăng sinh nguyên bào sợi, lắng đọng colagen và hình thành sẹo ở giai đoạn sau và có thể bởi các cơ chế khác chưa biết rõ.
Prednisolon ức chế hệ thống miễn dịch do làm giảm hoạt tính và thể tích của hệ thống lymphô, giảm tế bào lymphô, giảm globulin miễn dịch và nồng độ bổ thể, giảm phức hợp miễn dịch qua các màng và có thể bởi làm giảm phản ứng của mô với tương tác kháng nguyên – kháng thể.
Prednisolon có thể kích thích bài tiết các thành phần khác nhau của dịch dạ dày. Prednisolon có hoạt tính mineralocorticoid yếu, tăng giữ natri và làm mất kali trong tế bào, có thể dẫn tới ứ đọng natri và tăng huyết áp.
Trị liệu glucocorticoid không chữa khỏi bệnh và hiếm khi được chỉ định như phương pháp đầu tiên trong điều trị, thường là để điều trị hỗ trợ với các trị liệu được chỉ định khác.
Tác dụng của prednisolon dùng đường uống so với các glucocorticoid khác: 5mg prednisolon có tác dụng tương đương 4mg methylprednisolon hoặc triamcinolon, 0,75mg dexamethason, 0,6mg betamethason và 20mg hydrocortison.
ĐẶC TÍNH DƯỢC ĐỘNG HỌC
Prednisolon được hấp thu dễ dàng từ đường tiêu hóa, sinh khả dụng phụ thuộc vào tốc độ hòa tan nếu uống viên nén. Nồng độ đỉnh trong huyết tương đạt được từ 1-2 giờ sau khi uống. Thời gian bán thải của prednisolon khoảng 2-4 giờ.
Prednisolon liên kết nhiều với protein huyết tương và có ái lực cao với transcortin.
Thể tích phân bố và độ thanh thải tăng lên khi chuyển từ liều thấp sang liều trung bình.
Prednisolon được chuyển hóa chủ yếu ở gan, thành chất chuyển hóa không có hoạt tính. Prednisolon có thể được chuyển đổi thuận nghịch thành prednison bởi 11β-hydroxysteroid dehydrogenase.
Sinh khả dụng tuyệt đối của prednisolon trung bình là 82% so với prednisolon tiêm tĩnh mạch sau một liều duy nhất 10 mg. Thời gian tác dụng 12-36 giờ.
Thải trừ chủ yếu qua nước tiểu dưới dạng các chất chuyển hóa tự do hoặc sulfat và glucuronid liên hợp. Hơn 90% lượng được bài tiết qua nước tiểu. 7-15% được đào thải dưới dạng không đổi.
CẢNH BÁO VÀ THẬN TRỌNG KHI SỬ DỤNG THUỐC
Vì các biến chứng của liệu pháp glucocorticoid phụ thuộc vào liều dùng và thời gian điều trị, nên đánh giá giữa lợi ích và nguy cơ trong từng trường hợp, cũng như việc phải điều trị hàng ngày hay dùng cách ngày.
Nên sử dụng liều corticosteroid thấp nhất có thể để kiểm soát tình trạng bệnh. Khi có thể giảm liều, nên giảm từ từ.
Tác dụng ức chế miễn dịch/tăng nguy cơ nhiễm khuẩn
Glucocorticoid, bao gồm cả prednisolon, có thể làm tăng tính nhạy cảm với nhiễm khuẩn, che dấu các triệu chứng nhiễm khuẩn và có thể xuất hiện thêm nhiễm khuẩn mới trong quá trình điều trị.
Nhiễm khuẩn do virus, vi khuẩn, nấm, động vật nguyên sinh hoặc giun sán có thể liên quan đến việc sử dụng corticosteroid riêng lẻ hoặc corticosteroid kết hợp với các chất ức chế miễn dịch khác ảnh hưởng đến miễn dịch tế bào, miễn dịch dịch thể hoặc chức năng của bạch cầu trung tính. Nhiễm khuẩn có thể nhẹ, nhưng cũng khó điều trị và một số trường hợp có thể gây tử vong. Nguy cơ biến chứng nhiễm khuẩn tăng lên khi tăng liều.
Không nên dùng glucocorticoid trong thời gian nhiễm khuẩn mà không đồng thời điều trị nguyên nhân.
Bệnh thủy đậu và bệnh sởi có thể nghiêm trọng hơn hoặc gây tử vong ở trẻ em không được tiêm ngừa và người lớn được điều trị bằng corticosteroid. Trẻ em hoặc người lớn chưa mắc các bệnh này và đang dùng corticosteroid, nên tránh tiếp xúc với bệnh thủy đậu và bệnh sởi, và được chăm sóc y tế khi có tiếp xúc.
Việc sử dụng prednisolon trong bệnh lao hoạt động nên giới hạn trong những trường hợp lao phổi lan tỏa hoặc thể bùng phát cấp tính, trong đó corticosteroid được sử dụng để kiểm soát bệnh phối hợp với phát đồ kháng lao thích hợp. Nếu corticosteroid được chỉ định ở những bệnh nhân mắc bệnh lao tiềm ẩn hoặc phản ứng với tuberculin, cần theo dõi cẩn thận vì bệnh có thể tái phát. Khi điều trị bằng corticosteroid lâu dài, những bệnh nhân này nên được điều trị dự phòng bằng các thuốc kháng lao.
Corticosteroid liều cao có thể cản trở quá trình miễn dịch chủ động.
Việc chủng ngừa bằng vaccin sống nên được thực hiện dưới sự giám sát chặt chẽ và không được thực hiện ở những bệnh nhân đang điều trị lâu dài với corticosteroid ở liều ức chế miễn dịch.
Tác dụng trên hệ miễn dịch
Có một số hiếm các trường hợp dị ứng trên da và phản ứng phản vệ đã xảy ra ở bệnh nhân dùng corticosteroid, nên có các biện pháp phòng ngừa thích hợp trước khi dùng corticosteroid, đặc biệt nếu bệnh nhân có tiền sử dị ứng với bất kỳ loại thuốc nào.
Tác dụng trên nội tiết
Điều trị lâu dài với liều corticosteroid dược lý có thể dẫn đến suy thượng thận thứ phát. Có thể giảm nguy cơ bằng cách điều trị ngắt quãng.
Những bệnh nhân được điều trị duy trì bằng corticosteroid và bị stress bất thường (như nhiễm trùng, phẫu thuật hoặc chấn thương) cần dùng liều corticosteroid tác dụng nhanh với liều cao hơn trước, trong và sau khi bị stress.
Việc ngừng điều trị đột ngột có thể dẫn đến suy thượng thận cấp tính, có thể gây tử vong. Để giảm nguy cơ suy thượng thận thứ phát nên giảm liều từ từ. Việc này có thể tồn tại trong nhiều tháng sau khi kết thúc điều trị, vì vậy liệu pháp hormon nên được dùng lại trong các tình trạng stress xảy ra. Vì khả năng tiết mineralcorticoid có thể bị suy giảm, nên sử dụng đồng thời muối và/hoặc mineralcorticoid.
"Hội chứng cai thuốc" steroid, không liên quan đến tình trạng suy vỏ thượng thận, có thể gặp sau khi ngừng đột ngột glucocorticoid. Hội chứng này gồm các triệu chứng như chán ăn, buồn nôn, nôn, hôn mê, nhức đầu, sốt, đau khớp, bong da, đau cơ, giảm cân và/hoặc hạ huyết áp. Những ảnh hưởng này được cho là do thay đổi đột ngột nồng độ glucocorticosteroid hơn là do nồng độ corticosteroid thấp.
Tác dụng của corticosteroid tăng lên ở những bệnh nhân suy giáp hoặc xơ gan.
Cơn u tủy thượng thận, có thể gây tử vong, đã được báo cáo sau khi dùng corticosteroid toàn thân. Ở những bệnh nhân có nghi ngờ hoặc đã xác định bệnh u tủy thượng thận chỉ nên dùng corticosteroid sau khi cân nhắc giữa nguy cơ/lợi ích của từng cá nhân.
Trao đổi chất và dinh dưỡng
Corticosteroid, bao gồm cả prednisolon, có thể làm tăng đường huyết, làm nặng hơn bệnh tiểu đường và làm tăng nguy cơ phát triển bệnh tiểu đường ở bệnh nhân điều trị corticosteroid kéo dài.
Rối loạn tâm thần
Các rối loạn tâm thần nghiêm trọng tiềm ẩn có thể xảy ra khi dùng corticosteroid (bao gồm cả prednisolon), từ sảng khoái, mất ngủ, thay đổi tâm trạng, tính khí bất thường và trầm cảm nặng đến các biểu hiện tâm thần thực sự. Sự bất ổn về cảm xúc và khuynh hướng tâm thần có thể nặng hơn khi dùng corticosteroid. Các triệu chứng thường xuất hiện trong vòng vài ngày hoặc vài tuần từ khi bắt đầu điều trị. Hầu hết các triệu chứng mất đi sau khi giảm liều hoặc ngừng thuốc, mặc dù có thể cần phải điều trị đặc hiệu.
Ảnh hưởng về tâm thần đã được báo cáo khi ngừng corticosteroid, tần suất chưa được xác định rõ. Bệnh nhân/người chăm sóc nên lưu ý nếu các các triệu chứng tâm thần tiến triển ở bệnh nhân, đặc biệt nếu nghi ngờ bệnh nhân có trầm cảm hoặc có ý định tự tử. Bệnh nhân/người chăm sóc nên được cảnh báo về những rối loạn tâm thần có thể xuất hiện trong khi điều trị hoặc ngay sau khi giảm liều/ngừng sử dụng steroid toàn thân.
Tác dụng trên hệ thần kinh trung ương và ngoại vi
Corticosteroid nên được sử dụng thận trọng cho bệnh nhân động kinh.
Tác dụng trên tim
Tác dụng không mong muốn của glucocorticoid trên hệ tim mạch, như rối loạn lipid máu và tăng huyết áp, có thể khiến bệnh nhân đã có sẵn nguy cơ về tim mạch phải chịu thêm các ảnh hưởng tim mạch khác nếu dùng liều cao và kéo dài. Do đó, corticosteroid khi dùng ở những bệnh nhân này, cần theo dõi sự thay đổi của các yếu tố nguy cơ và theo dõi chức năng tim nếu cần thiết. Các biến chứng trong điều trị bằng corticosteroid có thể giảm khi dùng liều thấp và điều trị cách ngày.
Tác dụng trên mạch
Vì cortison đã được báo cáo là làm tăng khuynh hướng huyết khối trong một số trường hợp, do đó đẩy nhanh sự phát triển của huyết khối nội mạch, thuyên tắc huyết khối tĩnh mạch và viêm tắc tĩnh mạch, nên thận trọng khi sử dụng corticosteroid ở những bệnh nhân bị rối loạn huyết khối.
Tác dụng trên đường tiêu hóa
Liều cao corticoid có thể gây viêm tụy cấp.
Không có quan điểm thống nhất nào về việc corticosteroid gây nên tình trạng loét đường tiêu hóa trong quá trình điều trị. Việc dùng glucocorticoid có thể che dấu bệnh viêm phúc mạc hoặc các dấu hiệu hay triệu chứng khác liên quan đến rối loạn đường tiêu hóa như thủng, tắc ruột hoặc viêm tụy. Khi kết hợp với NSAID, nguy cơ loét đường tiêu hóa sẽ tăng lên.
Do đó, thận trọng khi sử dụng corticosteroid trong viêm loét đại tràng không đặc hiệu nếu có dọa thủng, áp xe hoặc nhiễm khuẩn sinh mủ khác, viêm túi thừa, có chỗ nối ruột non mới, đang bị hay có tiền sử bị loét đường tiêu hóa.
Gan mật
Tình trạng rối loạn gan mật hiếm khi được báo cáo và trong phần lớn các trường hợp có thể hồi phục sau khi ngừng điều trị. Cần có các biện pháp theo dõi phù hợp.
Cơ xương
Bệnh cơ cấp đã được báo cáo khi dùng liều corticosteroid cao, thường xảy ra ở những bệnh nhân bị rối loạn dẫn truyền thần kinh cơ (như bệnh nhược cơ), hoặc ở những bệnh nhân được điều trị đồng thời với thuốc kháng cholinergic, như thuốc ức chế thần kinh cơ (như pancuronium). Bệnh cơ cấp tính này lan rộng, có thể liên quan đến cơ mắt, cơ hô hấp và có thể dẫn tới liệt chi. Creatin kinase tăng cao có thể xảy ra. Để có tiến triển về mặt lâm sàng hoặc phục hồi, cần ngừng corticosteroid trong vài tuần hoặc vài năm.
Corticosteroid nên được sử dụng thận trọng cho những bệnh nhân bị loãng xương.
Thận và tiết niệu
Thận trọng khi dùng corticosteroid cho bệnh nhân suy thận.
Cơn tổn thương thận cấp trên bệnh nhân xơ cứng bì
Thận trọng ở những bệnh nhân bị xơ cứng toàn thân vì đã thấy có sự gia tăng tần suất cơn tổn thương thận (có thể gây tử vong) ở bệnh nhân xơ cứng bì, tăng huyết áp và giảm lượng nước tiểu khi dùng liều từ 15mg prednisolon hàng ngày. Do đó, huyết áp và chức năng thận (S-creatinin) nên được theo dõi thường xuyên. Trong trường hợp nghi ngờ có tổn thương thận, huyết áp nên được kiểm soát chặt chẽ.
Ảnh hưởng đến nước và chất điện giải
Corticosteroid toàn thân nên được sử dụng thận trọng cho bệnh nhân suy tim hoặc tăng huyết áp. Liều trung bình và cao của hydrocortison hoặc cortison có thể dẫn đến tăng huyết áp, giữ muối, nước và tăng tiết kali. Những tác dụng này ít xảy ra hơn với các dẫn xuất tổng hợp, ngoại trừ sử dụng với liều cao. Cần hạn chế ăn muối và bổ sung kali.
Tất cả các corticosteroid đều làm tăng đào thải calci.
Mắt
Có tình trạng ngất được báo cáo khi dùng corticosteroid toàn thân và tại chỗ. Nếu bệnh nhân có các triệu chứng như nhìn mờ hoặc các rối loạn thị giác khác, cần chuyển bệnh nhân đến bác sĩ nhãn khoa để xác định các nguyên nhân. Những bệnh này có thể bao gồm đục thủy tinh thể, tăng nhãn áp hoặc các bệnh hiếm gặp như hắc võng mạc trung tâm thanh dịch (CSCR), đã được báo cáo sau khi dùng corticosteroid toàn thân và tại chỗ.
Trẻ em
Corticosteroid gây ức chế tăng trưởng ở trẻ sơ sinh, trẻ em và thanh thiếu niên khi dùng kéo dài. Nếu cần điều trị kéo dài, cần theo dõi chặt chẽ sự tăng trưởng và phát triển của trẻ sơ sinh, trẻ em.
Điều trị corticosteroid kéo dài ở trẻ sơ sinh và trẻ em có nguy cơ đặc biệt về tăng áp lực nội sọ.
TƯƠNG TÁC THUỐC
Các kết hợp sau với prednisolon có thể cần điều chỉnh liều.
Phenobarbital, phenytoin, carbamazepin
Phenobarbital (cũng là chất chuyển hóa của primidon), phenytoin và carbamazepin làm tăng sự chuyển hóa của hydrocortison, prednisolon và methylprednisolon và phải điều chỉnh liều.
Thuốc kháng viêm không steroid
- Tỷ lệ xuất huyết tiêu hóa và loét có thể tăng nếu dùng corticosteroid cùng với NSAID.
- Corticosteroid có thể làm tăng thanh thải acid acetylsalicylic liều cao, có thể dẫn đến giảm nồng độ salicylat trong huyết thanh. Nồng độ salicylat trong huyết thanh có thể tăng lên khi ngừng điều trị bằng corticosteroid, điều này có thể dẫn đến tăng nguy cơ tác dụng ngộ độc của salicylat.
Thuốc tiểu đường
Glucocorticoid làm tăng lượng đường huyết. Bệnh nhân tiểu đường dùng đồng thời insulin và / hoặc thuốc uống hạ đường huyết đường uống cần điều chỉnh liều điều trị.
Estrogen (cũng như các thuốc tránh thai có chứa estrogen)
Estrogen làm tăng nồng độ của transcortin. Tác dụng liên kết của glucocorticoid với transcortin tăng và có thể cần điều chỉnh liều.
Thuốc tránh thai đường uống làm tăng nồng độ prednisolon lên 131%.
Có thể làm tăng AUC và giảm độ thanh thải trong thuốc tránh thai chứa ethinylestradiol, mestranol, desogestrel, levonorgestrel, norgestrel hoặc norethisteron.
Thuốc làm giảm kali
Thuốc lợi tiểu giảm kali (như: thiazid, furosemid, acid ethacrynic) và các thuốc khác làm giảm lượng kali như amphotericin B, xanthines và beta2-agonists, có thể tăng cường tác dụng hạ kali của glucocorticoid. Cần theo dõi chặt chẽ kali huyết thanh ở những bệnh nhân dùng glucocorticoid và thuốc giảm kali.
Rifampicin
Rifampicin cảm ứng quá trình oxy hóa glucocorticoid (hydrocortison, prednisolon, methylprednisolon) ở microsom do đó làm tăng nhu cầu steroid trong khi điều trị rifampicin và giảm nhu cầu steroid sau khi điều trị.
Isoniazid
Prednisolon cũng có tác dụng làm tăng tốc độ acetyl hóa và thanh thải isoniazid.
Thuốc chống đông máu
Tác dụng của thuốc chống đông máu thay đổi khi dùng đồng thời với prednisolon. Thời gian prothrombin (INR) nên được theo dõi trong quá trình điều trị.
Các chất ức chế CYP3A, bao gồm các thuốc có chứa cobicistat:
Các thuốc này làm tăng tác dụng không mong muốn của prednisolon. Nên tránh phối hợp các thuốc với corticosteroid trừ khi lợi ích mang lại cao hơn nguy cơ và nên theo dõi bệnh nhân cẩn thận.
Thuốc kháng cholinergic, thuốc chẹn thần kinh cơ
Prednisolon đã được chứng minh là có hoạt tính antimuscarinic. Nếu sử dụng kết hợp với một loại thuốc antimuscarinic khác có thể gây suy giảm trí nhớ và sự chú ý ở người cao tuổi.
Corticosteroid có thể ảnh hưởng đến tác dụng của thuốc kháng cholinergic.
- Bệnh cơ cấp đã được báo cáo khi sử dụng đồng thời liều cao corticosteroid và thuốc kháng cholinergic như thuốc chẹn thần kinh cơ.
- Sự đối kháng với tác dụng ngăn chặn thần kinh cơ của pancuronium và vecuronium đã được báo cáo ở những bệnh nhân dùng glucocorticosteroid.
Anticholinesterase
Tương tác giữa glucocorticoid và các thuốc kháng cholinesterase như ambenonium, neostigmin và pyridostigmin có thể tăng đáng kể trong bệnh nhược cơ. Nếu có thể, nên ngừng điều trị bằng thuốc kháng cholinesterase ít nhất 24 giờ trước khi dùng glucocorticoid.
Thuốc kháng acid
Sự hấp thu của prednisolon có thể bị giảm khi dùng liều lớn các thuốc kháng acid như magnesium trisilicat hoặc nhôm hydroxid.
Thuốc chống nấm (amphotericin, ketoconazol)
Nguy cơ hạ kali máu có thể tăng lên khi dùng amphotericin, do đó nên tránh sử dụng đồng thời với corticosteroid trừ khi cần dùng corticosteroid để kiểm soát phản ứng; ketoconazol ức chế chuyển hóa methylprednisolon và có thể cả các corticosteroid khác.
Thuốc kháng giáp (carbimazol, thiamazol)
Độ thanh thải của prednisolon tăng lên khi sử dụng carbimazol và thiamazol.
Copyright © 2021 CÔNG TY CỔ PHẦN DƯỢC VACOPHARM
online: 10
Tháng 9448
Tổng truy cập: 666473